Содержание:
Норма ЧСС на ранних сроках беременности (1 триместр)
Норма ЧСС на поздних сроках беременности (2-3 триместр)
Частота сердечных сокращений плода обязательно подлежит измерению на протяжении всего периода беременности. Одним женщинам проводят диагностику часто, другим реже, но в любом случае – измерять ЧСС плода и знать его норму просто необходимо. Частота пульса, его ритмичность и характер изменяются на протяжении всего периода беременности, поэтому целесообразно разделить 40 недель на промежутки.
ЧСС плода на 4-14 неделях беременности
Хотя миокард начинает сокращаться на 3 неделе после зачатия, только на 6 акушерской неделе беременности на УЗИ можно услышать, как сердце вашего ребенка начинает биться. В этот момент нормальным ритмом считается количество ударов равное пульсу матери (около 83 ударов в минуту +- 3). В течение этого первого месяца частота сокращений сердца плода будет увеличиваться на 3 уд/мин в сутки. В этот период по ЧСС можно даже определить гестационный возраст плода.
К началу 9й недели ЧСС плода составляет примерно 175уд/мин.
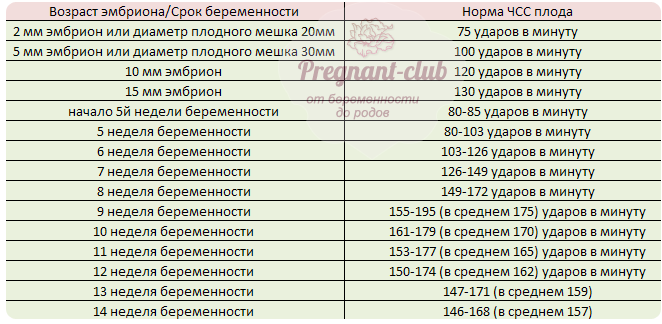
Такая разница в показателях свидетельствует о развитии той части нервной системы, которая отвечает за работу внутренних органов.
ЧСС плода на 15-42 неделях беременности
На этих сроках обязательно будут проверять с помощью ультразвука расположение сердца в грудной клетке плода, ЧСС и их характер.
Частота пульса ребенка будет изменяться на протяжении всего внутриутробного периода. Ребенок не находится в постоянном покое: он двигается, спит, зевает и т.д. Все эти действия будут естественным образом влиять на систему кровообращения и частоту сердечных сокращений соответственно.
Следует иметь в виду, что слышимость ЧСС зависит от положения плода (тазовое, головное), позиции (как повернут малыш), характера брюшной ткани матери и т.д.
Нормой во втором триместре считают ЧСС равный 140-160 ударов в минуту. Показатель ниже 85 и выше 200 считается не нормальным, ставится диагноз брадикардия или тахикардия соответственно нарушению. О начальной стадии гипоксии плода свидетельствует показатель выше 160 ударов в минуту. Когда ребенок испытывает острый недостаток кислорода, ЧСС становится ниже 120 ударов.
Во время родов
Если беременность высокого риска, то ЧСС плода контролируют на протяжении всего периода родов. При доношенной беременности считается нормальным 140 ударов в минуту, при не доношенной - около 155 ударов в минуту во время родов. Во время родов обычно контролируют количество сокращений сердца плода при помощи аускультации (прослушивание специальной трубкой с расширением на конце). В некоторых клиниках используются специальные датчики.
Непрерывно будут замерять ЧСС плода во время родов в следующих случаях:
- при наличии ЗВУР (задержки развития) плода и хронической гипоксии;
- если роды проходят раньше или позже срока;
- многоплодная беременность при естественных родах;
- если применяется эпидуральная анестезия;
- если используются стимуляторы родовой деятельности;
- при наличии хронических заболеваний у матери (тяжелых);
- при гестозе.
Как измеряют частоту сердечных сокращений
Для получения точных данных относительно частоты пульса плода используют КТГ, ЭКГ, УЗИ и аускультацию.
УЗИ плода и его сердца
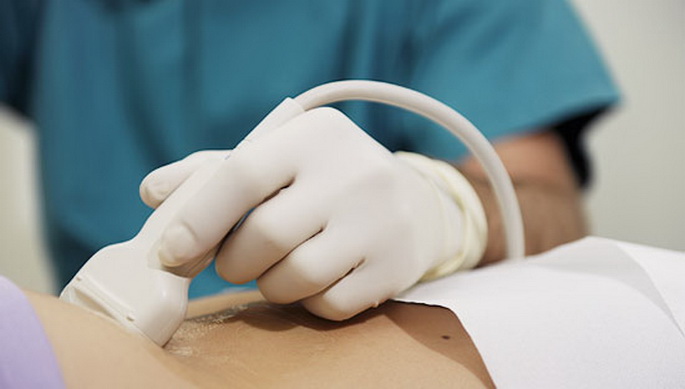 На ранних сроках беременности сердцебиение специалист определит при помощи трансвагинального датчика. Уже после 7й недели звук сердца будет слышен и при диагностике трансабдоминальным датчиком (врач проводит им по животу женщины).
На ранних сроках беременности сердцебиение специалист определит при помощи трансвагинального датчика. Уже после 7й недели звук сердца будет слышен и при диагностике трансабдоминальным датчиком (врач проводит им по животу женщины).
"Четырехкамерный срез" сердца плода используют для определения нарушений развития. Нередко именно пороки развития сердца являются причиной снижения или повышения ЧСС. При данном "срезе" врач на УЗИ отлично видит 2 предсердия и 2 желудочка плода.
Если возникают подозрения и количество биений сердца плода не соответствует норме, назначают дополнительные методы исследования.
ЭКГ (эхокардиография)
 Проводится данный метод диагностики по показаниям, если при УЗИ были выявлены нарушения: задержка внутриутробного развития плода, работа сердца не соответствует нормам, патологии строения сердца или развития плода. С его помощью можно детально проверить строение сердца, выполнение всех функций и наличие нарушений кровотока во всех отделах сердца.
Проводится данный метод диагностики по показаниям, если при УЗИ были выявлены нарушения: задержка внутриутробного развития плода, работа сердца не соответствует нормам, патологии строения сердца или развития плода. С его помощью можно детально проверить строение сердца, выполнение всех функций и наличие нарушений кровотока во всех отделах сердца.
При ЭКГ используют двух- и одномерное изображение, допплерометрию. Наиболее информативным является период в 18-28 акушерских недель по причине достаточного уровня ИАЖ.
Помимо направления после УЗИ эхокардиографию назначат женщине, если ей больше 38 лет, у нее имеются заболевания эндокринной (сахарный диабет) или сердечнососудистой (врожденный порок сердца - ВПС, к примеру) систем. Гинеколог также может принять решение о проведении ЭКГ, если во время беременности будущая мама перенесла инфекционные заболевания (особенно тяжелые) или она имеет детей с ВПС.
Аускультация сердца плода
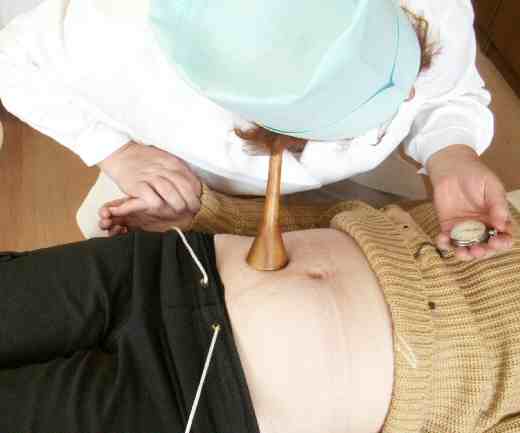 На ранних сроках данный метод не применяется ввиду своей не эффективности. Но после 20 недели гинеколог обязательно будет прослушивать сердцебиение плода специальной трубкой (деревянной, пластиковой или алюминиевой) во время каждого осмотра. Во время процедуры будущая мама должна лежать на спине на кушетке.
На ранних сроках данный метод не применяется ввиду своей не эффективности. Но после 20 недели гинеколог обязательно будет прослушивать сердцебиение плода специальной трубкой (деревянной, пластиковой или алюминиевой) во время каждого осмотра. Во время процедуры будущая мама должна лежать на спине на кушетке.
С каждой неделей врач будет все отчетливее слышать биение сердца плода среди шумов кишечника или сосудов матки. Нередко врачу приходится поискать наиболее благоприятную точку для использования аускультации, т.к. четкость тонов зависеть от положения плода, его движений и предлежания плаценты.
С помощью аускультации можно предположить, как расположен ребенок в утробе. Если лучше всего сердцебиение прослушивается на уровне пупка женщины, то малыш находится в поперечном положении. Если ниже пупка или слева, то ребенок в головном предлежании. Если выше пупка - в тазовом.
Важно, чтобы гинеколог слышал ритмичность стука. Если частота сокращений сердца без ритма, то можно заподозрить гипоксию (в таком случае стук еще становится глуховатым) или врожденный порок сердца.
Иногда врач не может прослушать сердцебиение:
- при многоводии или маловодии;
- если плацента находится на передней стенке матки;
- при ожирении у матери;
- если ребенок в данный момент сильно активен.
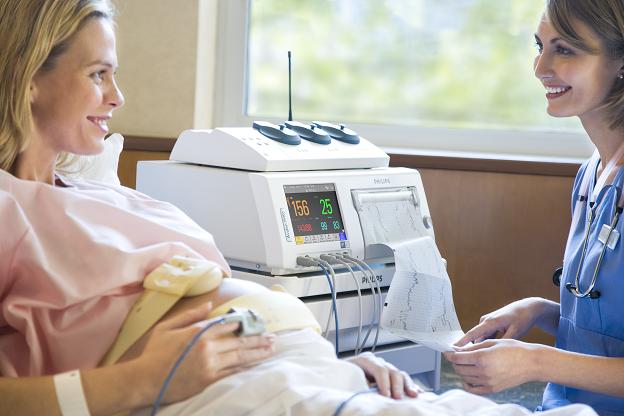
КТГ (кардиотокография)
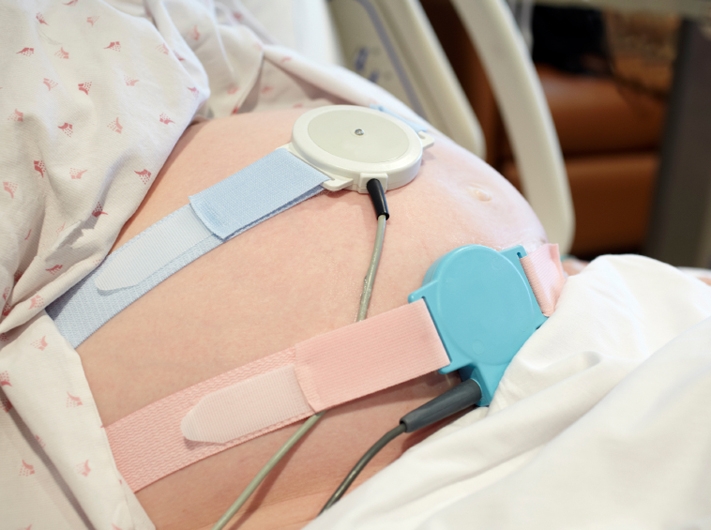 Примерно с 32 акушерской недели на первый план выходит довольно эффективный метод диагностики работы сердца - КТГ. Данный способ хорош тем, что в одно время фиксирует работу сосудов матки и плода. Если беременность полностью здоровая и врач не подозревает отклонений, то КТГ беременной женщине могут не делать.
Примерно с 32 акушерской недели на первый план выходит довольно эффективный метод диагностики работы сердца - КТГ. Данный способ хорош тем, что в одно время фиксирует работу сосудов матки и плода. Если беременность полностью здоровая и врач не подозревает отклонений, то КТГ беременной женщине могут не делать.
Процедура: будущей маме на живот крепят 2 датчика, с которыми она должна находиться около часа (иногда 30 минут достаточно). КТГ никак не влияет ни на здоровье плода, ни на состояние женщины.
Случаи, когда кардиотокография обязательна для проведения:
- повышенная температура тела матери (выше 38-38,5 градусов);
- на матке есть рубец после оперативного вмешательства;
- беременная страдает от хронических эндокринных или сердечнососудистых заболеваний (синусовой тахикардии);
- гестоз (поздний токсикоз с наличием белка в моче);
- преждевременные роды или переношенная беременность;
- во время родов используют, когда назначена стимуляция родовой деятельности;
- маловодие или многоводие;
- ЗВУР плода (внутриутробная задержка развития);
- допплерометрия выявила нарушения кровотока в артериях;
- раннее созревание плаценты;
- гинеколог при аускультации наблюдает замедление, ускорение ритма, другие нарушения.
Если ЧСС плода в ответ на сокращения матки становится реже, это может свидетельствовать о нарушениях в маточно-плацентарном кровотоке и гипоксии плода. Особенно опасно уменьшение частоты сокращений до 70 и меньше в течение 1 минуты.
Брадикардия плода
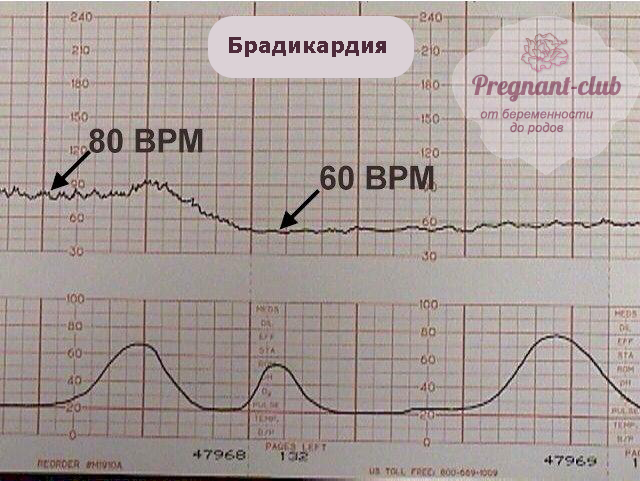 Данное осложнение представляет собой аномально низкую частоту сердцебиения плода, которая, как правило, носит временный характер. Симптомы брадикардии: снижение ЧСС до 110 и ниже, а также замедление активности плода, которое можно заметить на КТГ.
Данное осложнение представляет собой аномально низкую частоту сердцебиения плода, которая, как правило, носит временный характер. Симптомы брадикардии: снижение ЧСС до 110 и ниже, а также замедление активности плода, которое можно заметить на КТГ.
Наиболее часто брадикардия наблюдается во время родов, когда женщина принимает анальгетики, синтетические гормоны и препараты, которые вводятся в эпидуральное пространство спинного мозга для облегчения боли.
Другие причины для появления брадикардии включают в себя низкое кровяное давление у беременной женщины и пережатие пуповины. Когда плод не получает достаточное количество кислорода, возникает дистресс плода, следствием которого является замедление сердечного ритма. Когда будущая мама лежит на спине, возникает давление, которое негативно влияет на крупный кровеносный сосуд под названием верхняя полая вена. Это может замедлять поступление кислорода к ребенку в утробе и приводить к брадикардии. Многие врачи рекомендуют женщинам после 2го триместра избегать отдыха и сна на спине, лучше всего лежать на левом боку.
Также брадикардию плода могут вызывать аутоиммунные заболевания матери, гестоз, анемия. В таком случае лечение осложнения приведет к нормализации ЧСС.
Причиной данного осложнения также могут стать врожденные пороки развития. Это могут быть структурные аномалии, которые можно опровергнуть или подтвердить на ЭКГ.
Тахикардия плода
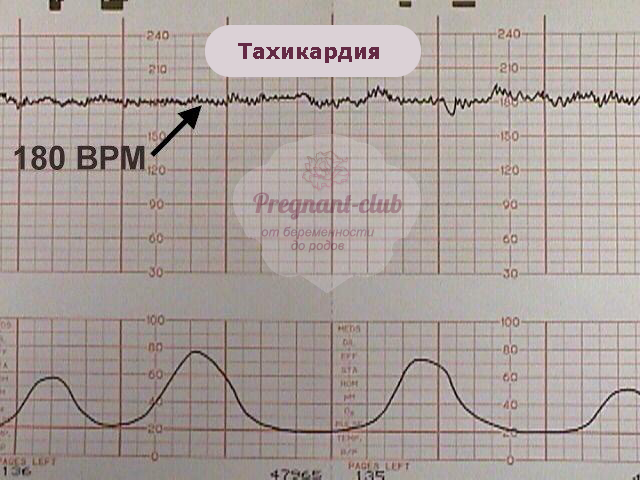 Эмбриональная тахикардия встречается не часто - это не более 0,5-1% от всех беременностей, которые подвергались диагностике.
Эмбриональная тахикардия встречается не часто - это не более 0,5-1% от всех беременностей, которые подвергались диагностике.
Помочь врачу определить природу тахикардии могут гестационный возраст, длительность тахикардии, наличие сердечной дисфункции.
Тахикардия может варьироваться от простой синусовой до различных "тахиаритмий".
Причины:
- со стороны матери: гипертиреоз или принимаемые медикаменты;
- со стороны плода: внутриутробная инфекция, гипоксия, анемия плода, хромосомные аномалии: трисомия 13 или синдром Тернера.
Лечение: долгосрочный прогноз при вовремя проведенном лечении обычно благоприятный, тахикардия проходит в течение первого года жизни ребенка.
Ах да, чуть не забыли. Пол ребенка по сердцебиению определить нельзя, так что не верьте в бабушкины сказки.




Комментарии
Добавить комментарий