
Появление ребенка на свет запрограммировано самой Природой и должно проходить без вмешательства извне. Как правило, начало родовой деятельности приходится на сроки от 38-й до 42-й недель. В основном о стимуляции задумываются после 40-й недели, проведя оценку степени готовности женского организма к родам и состояния шейки матки.
Показания к стимуляции
Существует несколько основных показаний к стимуляции начала родовой деятельности:
1. При сроке более 40 недель и появлении признаков перенашивания. В основном процедуру стимуляции предлагают до 42-й недели. Дальнейшая задержка родов может привести к ряду последствий:
- старению плаценты, которая уже не может выполнять свои функции;
- скоплению токсинов в околоплодных водах, в результате которого меняется их цвет;
- хроническому кислородному голоданию плода.
2. В случае многоводия или многоплодной беременности.
3. При наличии у роженицы хронических заболеваний, представляющих угрозу для женщины и малыша. К ним относятся:
- сахарный диабет;
- проблемы с сердечно-сосудистой системой;
- почечные патологии;
- преэклампсия.
В этих случаях стимуляция назначается раньше - уже после 38-й недели.
4. При отхождении вод и отсутствии схваток в течение 12 часов. После того как околоплодный пузырь лопнул, малыш становится крайне уязвимым для инфекций любого рода.
5. Необходимость в стимуляции иногда возникает после начала родов, не приводящих (в силу определенных причин) к родоразрешению. При этом шейка матки может не раскрываться или раскрываться медленно. Иногда схватки бывают неэффективными и постепенно затухают.
6. Женщина может сама стать инициатором стимуляции по причинам личного характера – например, при запланированном отъезде мужа, который непременно хочет присутствовать при родах, или из-за каких–либо осложнений при предыдущей или текущей беременности.
Основные методы стимуляции
Сегодня применяются несколько способов ускорения родовой деятельности. Выбор зависит от конкретных показаний, а также стадии родов.
Отслоение околоплодных оболочек
Процедура отслоения проводится для стимуляции начала родовой деятельности и может предлагаться пациентке при переношенной беременности.
Ее суть заключается в постепенном осторожном отслаивании окружающих малыша оболочек, начиная с нижних отделов матки, расположенных около внутреннего зева маточной шейки. Процедура выполняется во время гинекологического осмотра и может повторяться несколько раз. В случае нерезультативности переходят к другим способам стимуляции.
Данный метод не связан с какими-либо рисками. Болевые ощущения должны отсутствовать, поскольку в околоплодной оболочке нет нервных окончаний. В отдельных случаях возможно появление неприятных ощущений.
Использование простагландинов
 К этим препаратам прибегают довольно часто. Простагландины представляют собой группу липидных физиологически активных веществ, вырабатываемых самим организмом. Они содержатся во всех естественных секретах, тканях, органах. Концентрация соединений особенно высока в околоплодной жидкости. Воздействие простагландинов стимулирует созревание шейки матки и ее раскрытие.
К этим препаратам прибегают довольно часто. Простагландины представляют собой группу липидных физиологически активных веществ, вырабатываемых самим организмом. Они содержатся во всех естественных секретах, тканях, органах. Концентрация соединений особенно высока в околоплодной жидкости. Воздействие простагландинов стимулирует созревание шейки матки и ее раскрытие.
Препараты выпускаются в гелевой форме или в виде свечей и вводятся вагинально, не приводя к неприятным ощущениям или скованности движений. Схватки в основном начинаются спустя полчаса после введения средства. При отсутствии результата в течение 24 часов процедура повторяется.
В данный раздел входят также ламинарии - водоросли, которые благодаря наличию в составе маточного простагландина или Ф2а помогают быстрее начать родовую деятельность.
Большинство гинекологов отдают предпочтение именно этому методу, поскольку он не оказывает побочного эффекта и почти не имеет противопоказаний.
- Малыш остается в полной безопасности, поскольку препарат не может проникать через окружающую плод оболочку.
- Риск гиперстимуляции матки минимален. В случае ее возникновения пациентке вводят средства для замедления или прекращения маточных сокращений, чтобы предупредить возможную гипоксию плода.
- Иногда простагландин замедляет переход к активной стадии родового процесса.
- Худшим сценарием является разрыв матки, вероятность которого возрастает в случае предыдущего кесарева сечения – к счастью, такие случаи единичны.
Амниотомия (вскрытие околоплодного пузыря)
Амниотомия представляет собой акушерскую операцию, суть которой заключается в искусственном разрыве плодного пузыря. В родильных домах ее проводят приблизительно в 7% случаев по строгим показаниям и в основном при невозможности вагинального применения простагландинов.
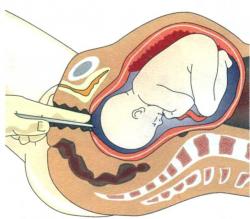 Для осуществления операции используют специальный длинный тонкий крючок (так называемый амниокрючок), с помощью которого прокалывают плодный пузырь. В результате проведения процедуры находящиеся перед головкой плода воды изливаются, а расположенные за головкой сохраняются: они постепенно отходят до момента окончания родов. Высокая эффективность процедуры наблюдается в тех случаях, когда шейка уже размягчилась и готова раскрыться.
Для осуществления операции используют специальный длинный тонкий крючок (так называемый амниокрючок), с помощью которого прокалывают плодный пузырь. В результате проведения процедуры находящиеся перед головкой плода воды изливаются, а расположенные за головкой сохраняются: они постепенно отходят до момента окончания родов. Высокая эффективность процедуры наблюдается в тех случаях, когда шейка уже размягчилась и готова раскрыться.
В течение постоперационного периода проводится кардиомониторинг состояния плода для исследования его реакции на отход околоплодных вод. Процедура крайне редко приводит к последствиям для ребенка. Кроме того, она совершенно безболезненна.
Излитие вод стимулирует родовую деятельность и повышает интенсивность схваток. Однако в отдельных случаях после проведения манипуляции схватки не начинаются. Продолжение безводного периода дольше 12 часов связано с определенными рисками. Поэтому в таких случаях для ускорения родов дополнительно вводят окситоцин.
При проведении амниотомии без достаточных показаний возможен обратный эффект – замедление процесса, поскольку находящиеся над головкой ребенка передние воды выполняют функцию своеобразного клина, изнутри мягко раскрывающего шейку матки. При естественном течении процесса воды отходят только после полного раскрытия шейки и готовности малыша появиться на свет.
Проведение амниотомии целесообразно лишь на этапе прохождения головки ребенка в малый таз и сдавливания плодного пузыря и расположенных на его поверхности сосудов.
При более раннем осуществлении прокола значительно возрастает вероятность развития кровотечения, инфицирования плода и выпадения пуповины.
Окситоцин
Окситоцин - естественный гормон, синтезируемый в гипоталамусе, откуда он проникает в гипофиз, затем – в кровь. Его функция заключается в регулировании процессов лактации и родов.
Искусственно выработанный окситоцин применяют для увеличения сократительной активности гладкой мускулатуры матки. Эффект проявляется уже через несколько минут после введения и длится около 3 часов. Он заключается в увеличении силы и длительности схваток, расширении входа в матку. Для введения окситоцина шейка должна быть достаточно размягчена, а канал открыт. Действие гормона начинается при раскрытии шейки на 6 и более сантиметров.
Разрешается только строго дозированное применение гормона в количествах, обеспечивающих скорость раскрытия шейки в пределах естественной родовой деятельности. Чрезмерная стимуляция опасна, поскольку может привести к ранней отслойке плаценты, родовым травмам, кровотечениям, гипоксии плода.
Применение окситоцина начинают с нескольких капель, постепенно увеличивая до 10 в минуту для достижения энергичной родовой деятельности. После наступления достаточной активизации процесса введение гормона продолжают в минимальном количестве. Болезненность стимулированных окситоцином схваток выше, чем в процессе естественных родов. Для устранения боли нередко используют перидуральную анестезию.
Помимо перечисленных способов, применяют таблетки с антигестагенами, иглоукалывание. Возможно также проведение стимуляции родов в домашних условиях.




Добавить комментарий